Etiqueta: TMRG
Portaria que estabelece um regime excecional de incentivos aplicáveis à recuperação da atividade assistencial cirúrgica, nas unidades de saúde hospitalares, para resolução das listas de espera dos utentes com suspeita ou confirmação de doença oncológica, fora dos tempos máximos de respostas garantidos (TMRG)
Tempos Máximos de Resposta Garantidos (TMRG) Perguntas e Respostas (FAQ) – ERS
Tempos Máximos de Resposta Garantidos (TMRG) no SNS para todo o tipo de prestações de saúde sem caráter de urgência | Carta de Direitos de Acesso aos Cuidados de Saúde pelos Utentes do SNS
-
Portaria n.º 153/2017 – Diário da República n.º 86/2017, Série I de 2017-05-04
Define os Tempos Máximos de Resposta Garantidos (TMRG) no Serviço Nacional de Saúde para todo o tipo de prestações de saúde sem caráter de urgência e aprova e publica a Carta de Direitos de Acesso aos Cuidados de Saúde pelos Utentes do SNS
«Portaria n.º 153/2017
de 4 de maio
O XXI Governo Constitucional definiu como prioridade dotar o Serviço Nacional de Saúde (SNS) com a capacidade de responder melhor e de forma mais adequada às necessidades em saúde dos cidadãos e, simultaneamente, reduzir as desigualdades, melhorar o acesso ao SNS e reforçar o poder dos cidadãos na gestão do seu percurso na procura de cuidados de saúde.
A Lei n.º 15/2014, de 21 de março, que consolidou a legislação em matéria de direitos e deveres do utente em termos de acesso aos serviços de saúde, foi alterada pelo Decreto-Lei n.º 44/2017, de 20 de abril. Este diploma veio, entre outros aspetos, definir os termos a que deve obedecer a Carta dos Direitos de Acesso aos Cuidados de Saúde pelos Utentes do Serviço Nacional de Saúde e criar o Sistema Integrado de Gestão do Acesso (SIGA SNS).
Ao abrigo do n.º 5 do artigo 27.º-A da Lei n.º 15/2014, de 21 de março, na sua redação atual, foi publicada a Portaria n.º 147/2017, de 27 de abril, que regulamentou o SIGA SNS. Este consiste num sistema de acompanhamento, controlo e disponibilização de informação integrada, destinado a permitir um conhecimento transversal e global sobre o acesso à rede de prestação de cuidados de saúde no SNS, e a contribuir para assegurar a continuidade dos cuidados e uma resposta equitativa e atempada aos utentes.
Com o objetivo de melhorar efetivamente o acesso ao SNS e de criar condições para uma gestão ativa, integrada e atempada do percurso dos utentes na procura de cuidados de saúde, importa agora redefinir os tempos máximos de resposta garantidos (TMRG) de modo a melhorar o acesso atempado aos cuidados de saúde e alargar a sua aplicação às prestações de cuidados de saúde programados.
Assim:
Ao abrigo do disposto no n.º 2 do artigo 1.º e no n.º 2 do artigo 27.º da Lei n.º 15/2014, de 21 de março, na redação resultante do Decreto-Lei n.º 44/2017, de 20 de abril, manda o Governo, pelo Ministro da Saúde, o seguinte:
Artigo 1.º
Objeto
A presente portaria define os tempos máximos de resposta garantidos (TMRG) no Serviço Nacional de Saúde (SNS) para todo o tipo de prestações de saúde sem caráter de urgência e aprova e publica a Carta de Direitos de Acesso aos Cuidados de Saúde pelos Utentes do SNS.
Artigo 2.º
Tempos máximos de resposta garantidos
1 – Os TMRG para prestações de saúde sem caráter de urgência são os que constam do anexo I à presente portaria, da qual faz parte integrante.
2 – Sem prejuízo do referido no número anterior, podem, por despacho do membro do Governo responsável pela área da saúde, ser definidos TMRG por patologia.
3 – Os TMRG previstos nos números anteriores são tidos em conta na contratualização com os estabelecimentos do SNS, bem como na revisão ou celebração de novos acordos ou contratos com entidades do setor social ou privado com convenções no âmbito do SNS.
4 – O cumprimento dos TMRG é monitorizado pela Administração Central do Sistema de Saúde, I. P., e pelas Administrações Regionais de Saúde, I. P., no âmbito do Sistema Integrado de Gestão do Acesso ao SNS (SIGA SNS), definido na Portaria n.º 147/2017, de 27 de abril, sendo reportada à Direção-Geral da Saúde informação sobre esta matéria
5 – As definições, os conceitos e as notas técnicas constantes do anexo II à presente portaria, da qual faz parte integrante, são aplicáveis pelas instituições envolvidas para efeitos do disposto na presente portaria.
Artigo 3.º
Carta dos Direitos de Acesso aos Cuidados de Saúde pelos Utentes do SNS
É aprovada e publicada a Carta dos Direitos de Acesso aos Cuidados de Saúde pelos Utentes do SNS, que constitui o anexo III à presente portaria, da qual faz parte integrante.
Artigo 4.º
Informação
Os estabelecimentos prestadores de cuidados de saúde do SNS, bem como os estabelecimentos pelo mesmo contratados ao abrigo de acordos e convenções para prestação do mesmo tipo de cuidados, são obrigados a:
a) Disponibilizar em locais de fácil acesso e consulta pelo utente, bem como nos sítios na Internet das instituições e no Portal do SNS, a informação atualizada relativa aos TMRG por patologia ou grupos de patologias, para os diversos tipos de prestações;
b) Informar o utente, no ato de marcação, sobre o TMRG para prestação dos cuidados de saúde de que necessita;
c) Informar o utente, sempre que haja necessidade de acionar o mecanismo de referenciação entre os estabelecimentos do SNS, sobre o TMRG esperado para os cuidados que lhe serão prestados, nos termos previstos na alínea anterior;
d) Informar o utente, sempre que a capacidade de resposta dos estabelecimentos do SNS não seja adequada e sempre que haja possibilidade de referenciação para outros estabelecimentos do SNS ou para outras entidades com acordos ou convenções para prestação do mesmo tipo de cuidados, nos termos previstos na alínea b);
e) Publicar e divulgar, até 31 de março de cada ano, um relatório circunstanciado sobre o acesso aos cuidados de saúde que prestam, os quais serão auditados, aleatória e anualmente, pela Inspeção-Geral das Atividades em Saúde.
Artigo 5.º
Entrada em vigor
A presente portaria entra em vigor no 1.º dia do mês seguinte ao da sua publicação.
O Ministro da Saúde, Adalberto Campos Fernandes, em 2 de maio de 2017.
ANEXO I
TMRG no acesso a cuidados de saúde no SNS
ANEXO II
Definições, conceitos e notas técnicas
1 – Cuidados de saúde primários – o acesso dos utentes do SNS aos diversos tipos de prestação de cuidados disponibilizados pelas unidades funcionais dos Agrupamentos de Centros de Saúde (ACES) é diferenciado consoante se trate de responder a necessidades expressas ou não expressas, assim como se trate de resposta a motivos relacionados com a doença aguda ou não.
1.1 – Prestação de cuidados de saúde por iniciativa dos utentes, familiares, cuidadores formais ou informais:
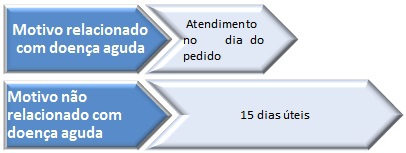
1.1.1 – Motivo relacionado com doença aguda – o atendimento deve ser facultado pela unidade de saúde no próprio dia do pedido. Este atendimento não programado, consoante o tipo de cuidado em questão, deve ser realizado pelo médico ou pelo enfermeiro de família do utente ou, em caso de manifesta impossibilidade, por outro profissional de saúde da unidade funcional em regime de intersubstituição.
1.1.2 – Motivo não relacionado com doença aguda – deve ser marcada uma consulta programada com realização dentro de um prazo máximo de 15 dias úteis.
1.1.3 – Em qualquer das situações descritas nos números anteriores, a data do pedido de consulta pelo utente é sempre registada no sistema informático em uso na unidade de saúde e monitorizado no âmbito do SIGA SNS.
1.2 – Prestação de cuidados a pedido de outras unidades funcionais do ACES, dos serviços hospitalares, do Centro de Contacto do SNS ou das equipas e unidades da Rede Nacional de Cuidados Continuados Integrados (RNCCI):
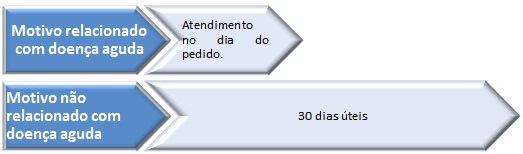
1.2.1 – Motivo relacionado com doença aguda – o atendimento deve ser facultado pela unidade de saúde no próprio dia do pedido. Este atendimento não programado, consoante o tipo de cuidado em questão, deve ser realizado pelo médico ou pelo enfermeiro de família do utente ou, em caso de manifesta impossibilidade, por outro profissional de saúde da unidade funcional em regime de intersubstituição.
1.2.2 – Motivo não relacionado com doença aguda – deve ser marcada uma consulta programada com realização dentro de um prazo máximo de 30 dias úteis.
1.2.3 – Em qualquer das situações descritas nos números anteriores, a data do pedido de consulta pelo utente é sempre registada no sistema informático em uso na unidade de saúde e monitorizado no âmbito do SIGA SNS.
1.3 – Necessidades expressas a serem resolvidas de forma indireta – incluem-se neste âmbito os chamados contactos indiretos de que são exemplo a renovação de medicação crónica e a emissão de documentos que não necessitam da presença do cidadão e que habitualmente são enquadradas em horário específico. Os tempos máximos de resposta a garantir dependem de cada situação particular:
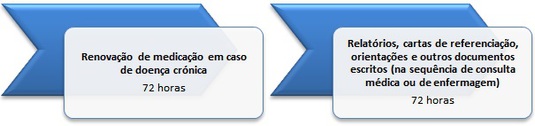
1.3.1 – Pedido de renovação de medicação crónica solicitada pelo utente, habitualmente vigiado em consulta na unidade de saúde – deverá ser contemplado, no limite, até às setenta e duas horas após entrega do respetivo pedido.
1.3.2 – Produção de relatórios, cartas de referenciação e ou elaboração de orientações escritas ou por telefone (a pedido do utente) – estes procedimentos deverão estar concluídos, no limite, até às setenta e duas horas após o respetivo pedido e ou decisão de referenciação desde que tenham lugar na sequência de consulta médica e ou de enfermagem recente e concretizada no âmbito da unidade de saúde em questão.
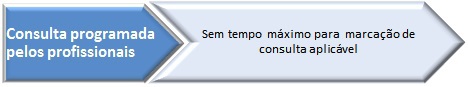
1.4 – Consulta programada pelos profissionais:
1.4.1 – Consulta dirigida a grupos populacionais vulneráveis e ou a grupos de risco – este tipo de consulta é programado pelos profissionais da unidade de saúde (médicos e ou enfermeiros) e tem em conta as normas e orientações técnicas da Direção-Geral da Saúde que estão indicadas para cada um dos programas nacionais de saúde. A data da consulta deve observar o cronograma específico que é preconizado e atender à situação clínica concreta do utente a quem se destina. Incluem-se neste grupo as consultas de planeamento familiar, saúde materna, saúde infantil e juvenil, vigilância e controlo de doenças crónicas, como a diabetes e a hipertensão.
1.4.2 – Consulta para acompanhamento de doentes crónicos ou seguimento de situações de doença aguda (convalescença ou outra situação) no âmbito da medicina geral e familiar – este tipo de consultas é programado pelo profissional de saúde, após avaliação do caso clínico em questão, considerando as eventuais Normas publicadas pela Direção-Geral da Saúde e as boas práticas em vigor no SNS.
1.5 – Consulta no domicílio do doente:
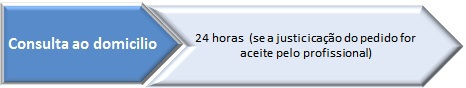
1.5.1 – Consulta solicitada pelo utente, familiares, cuidadores formais ou informais – trata-se de consulta a pedido do cidadão inscrito e residente na área de influência da unidade de saúde, ou dos seus representantes. A justificação do pedido é sujeita a avaliação pelo profissional. Caso seja aceite, a visita domiciliária deverá observar um TMRG de vinte e quatro horas após a sua formulação.
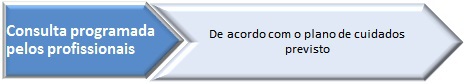
1.5.2 – Consulta programada pelo profissional – trata-se de uma consulta programada pelo profissional da unidade de saúde a doentes portadores de situações clínicas (crónicas ou agudas) já por ele conhecidas e geridas e que necessitam de acompanhamento. O respetivo agendamento é efetuado de acordo com o plano de cuidados estabelecido em função das boas práticas em vigor no SNS, tendo em conta a gravidade da situação clínica e em comum acordo com os destinatários diretos deste tipo de cuidados e os seus familiares ou cuidadores.
2 – Primeira consulta de especialidade hospitalar:
2.1 – Primeira consulta de especialidade hospitalar referenciada pelos ACES:
2.1.1 – O TMRG para realização desta primeira consulta é fixado em 120 dias seguidos contados a partir do registo do pedido da consulta efetuado pelo médico assistente da unidade funcional do ACES, através do sistema informático que suporta o SIGA SNS, sem prejuízo de TMRG mais curtos, considerados nas situações de maior prioridade que for atribuída pelo médico triador do hospital de destino. Até 31 de dezembro de 2017 vigora o prazo de 150 dias para estas primeiras consultas.
2.2 – Primeira consulta em situação de doença oncológica suspeita ou confirmada (NM):
2.2.1 – Os prazos máximos para o médico assistente (1) encaminhar o utente para um hospital habilitado ao tratamento da situação concreta de doença oncológica suspeita ou confirmada, tendo em conta os interesses do utente e as redes de referenciação existentes, anexando a informação clínica relevante que estiver disponível, são os seguintes:
2.2.1.1 – Prioridade «de nível 4» – imediato, para o serviço de urgência hospitalar ou serviço de atendimento não programado hospitalar;
2.2.1.2 – Restantes níveis de prioridade – vinte e quatro horas.
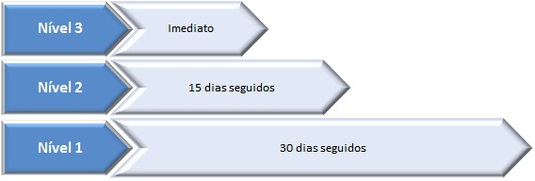
2.2.2 – O TMRG para realização de uma primeira consulta de especialidade em hospitais do SNS nas situações de doença oncológica suspeita ou confirmada obedece aos seguintes níveis de prioridade:
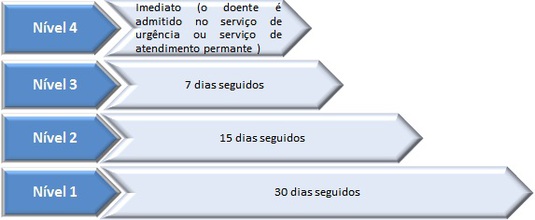
2.2.2.1 – Prioridade «de nível 4» – não aplicável (admissão pelo serviço de urgência ou de atendimento permanente);
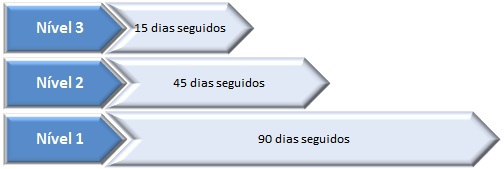
2.2.2.2 – Prioridade «de nível 3» – 7 dias seguidos;
2.2.2.3 – Prioridade «de nível 2» – 15 dias seguidos;
2.2.2.4 – Prioridade «de nível 1» – 30 dias seguidos.
2.3 – Primeira consulta em situação de doença cardíaca suspeita ou confirmada:
2.3.2.1 – Urgência diferida (nível 3) – imediato (síndrome coronária aguda, insuficiência cardíaca descompensada);
2.3.2.2 – Doentes prioritários (nível 2) – 15 dias seguidos (cardiopatia isquémica, estenose aórtica, doentes com sintomatologia avançada oriunda de quaisquer patologias – classe CCS ou NYHA III-IV ou equivalente);
2.3.2.3 – Doentes eletivos (nível 1) – 30 dias seguidos (outras patologias com potencial indicação cirúrgica).
3 – Avaliação para realização do plano de cuidados programados:
3.1 – Entende-se por período de avaliação para realização do plano de cuidados programados o decorrido entre a 1.ª consulta hospitalar e a elaboração do plano de cuidados mais adequado à situação clínica do utente ou, em alternativa, à emissão da alta do episódio hospitalar.
3.2 – O período de avaliação destina-se a permitir estabelecer um diagnóstico, ainda que provisório, e a determinar a necessidade de estabelecer um plano de cuidados a prosseguir na instituição, ou referenciar o doente de novo para outro nível de cuidados ou para outra especialidade, devendo nesta situação registar alta da consulta. No caso dos episódios em que não exista necessidade de prosseguir a prestação de cuidados hospitalares, findo o período de análise, o médico regista alta no processo clínico e entrega ao doente um documento que resuma o episódio hospitalar (nota de alta da consulta).
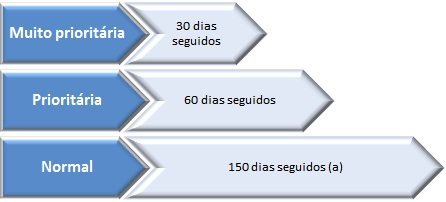
3.3 – O TMGR para o período de avaliação depende da prioridade estabelecida pelo médico triador ou pelo médico que efetua a referenciação, podendo ser de 60 dias seguidos no caso da prioridade normal, ou inferior para níveis de prioridade mais elevados.
3.4 – Os tempos referidos no número anterior são contabilizados a partir da admissão à primeira consulta da especialidade hospitalar, face ao problema de saúde identificado, até ao registo com informação e consentimento expresso do utente para realização do plano de cuidados ou da alta da consulta, com o registo, no Sistema de Informação do hospital, do sumário do episódio e a entrega da nota de alta da consulta, ao utente.
3.5 – Para as primeiras consultas de Cardiologia para as situações de doença cardíaca suspeita ou confirmada, define-se que o tempo de diagnóstico completo e de apresentação da proposta terapêutica é de 15 dias seguidos após a indicação clínica para os doentes prioritários (nível 2) e de 45 dias seguidos após a indicação clínica para os doentes eletivos (nível 1), incluindo-se nestes tempos a realização dos MCDT que sejam necessários para estabelecer o diagnóstico, elaborar a proposta terapêutica e a apresentação à cirurgia ou à intervenção cardiológica.
4 – Meios complementares de diagnóstico e terapêutica – Nos TMRG estão incluídos os tempos de espera para todos e quaisquer MCDT que sejam necessários para estabelecer o diagnóstico e elaborar a proposta terapêutica, destacando-se:
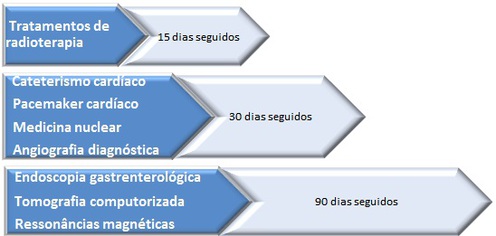
4.1 – Cateterismo cardíaco – o TMRG para a realização de cateterismo cardíaco nos centros de referência de intervenção cardiológica do SNS é de 30 dias contados da indicação clínica.
4.2 – Pacemaker cardíaco – o TMRG é fixado em 30 dias contados da indicação clínica.
4.3 – Exame de Endoscopia Gastrenterológica – o TMRG para a realização destes exames no SNS é de 90 dias contados da indicação clínica. São abrangidos neste número os seguintes serviços de endoscopia: colonoscopia esquerda; colonoscopia total; colonoscopia total com ileoscopia; endoscopia digestiva alta.
4.4 – Exame de Medicina Nuclear – o TMRG para a realização destes exames no SNS é de 30 dias contados da indicação clínica. São abrangidos neste número os seguintes exames: cintigrafia óssea, densitometria óssea bifotónica, cintigrafia renal com DMSA, renograma angiografia de radionuclídeos de equilíbrio; cintigrafia miocárdica de perfusão em esforço/stress farmacológico; cintigrafia miocárdica de perfusão em repouso.
4.5 – Exame de Tomografia Computorizada – o TMRG para a realização destes exames no SNS é de 90 dias contados da indicação clínica.
4.6 – Exame de Ressonância Magnética – o TMRG para a realização destes exames no SNS é de 90 dias contados da indicação clínica.
4.7 – Exames de angiografia diagnóstica – o TMRG para a realização destes exames no SNS é de 30 dias contados da indicação clínica.
4.8 – Tratamento de Radioterapia – o TMRG para a realização destes tratamentos no SNS é de 15 dias contados da indicação clínica.
4.9 – Os restantes MCDT que não foram referidos nos números anteriores têm de ser efetuados dentro dos TMRG que se encontram definidos para a realização do plano de cuidados programados em que se insere a necessidade de realização do MCDT.
5 – Procedimentos hospitalares cirúrgicos programados:
5.1 – Para a generalidade dos procedimentos hospitalares cirúrgicos programados, o TMRG é fixado em 180 dias após a data da indicação para cirurgia, correspondente à data do respetivo registo no sistema de informação que suporta o SIGA SNS, podendo estes tempos ser encurtados em função do nível de prioridade atribuído à situação clínica do doente. Até 31 de dezembro de 2017 vigora o prazo de 270 dias contados da indicação para cirurgia.
5.2 – Para os procedimentos hospitalares cirúrgicos programados na doença oncológica consideram-se quatro níveis de prioridade, a contar do estabelecimento da indicação cirúrgica formalizada no registo da proposta:
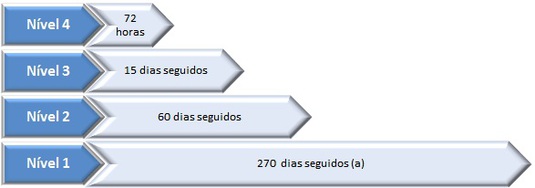
5.2.1 – Prioridade «de nível 4» – 72 h – considera doentes com doença oncológica conhecida ou suspeita em que há risco de vida. Exemplos: obstrução das vias aéreas; síndrome da veia cava superior; hemorragia; síndrome de compressão medular; síndrome metabólico grave (insuficiência renal); síndrome de obstrução digestiva (obstrução pré-pilórica; oclusão intestinal); peritonite; tumor cerebral com alteração progressiva do estado de consciência.
5.2.2 – Prioridade «de nível 3» – 15 dias seguidos – considera neoplasias agressivas [tumores malignos da cabeça e pescoço (exceto pele), tumores pediátricos, leucemias agudas, linfomas agressivos, por exemplo]: situações com progressão rápida, sem risco de vida imediato, mas podendo evoluir a curto prazo para essa fase.
5.2.3 – Prioridade «de nível 2» – 45 dias seguidos – considera neoplasias sem características enquadráveis em nenhuma das restantes categorias, correspondendo à maioria das neoplasias;
5.2.4 – Prioridade «de nível 1» – 60 dias seguidos – neoplasias indolentes. Exemplos: carcinoma baso-celular da pele; carcinoma da próstata de «baixo risco», carcinoma da tiroide de «baixo risco», doenças linfoproliferativas crónicas.
5.2.5 – Para o efeito desta portaria não se consideram cirurgias para correção morfológica em resultado de cirurgia ou acidente anterior, ou ainda dismorfia congénita ou adquirida, em que a intervenção cirúrgica poderá realizar-se até 270 dias.
5.2.6 – As modalidades de prestação de cuidados não cirúrgicos da doença oncológica deverão observar os tempos de resposta considerados clinicamente adequados, de acordo com as orientações e normas emitidas pela Direção-Geral da Saúde, não ultrapassando o início do tratamento os 30 dias seguidos após a indicação terapêutica, exceto por razões clínicas devidamente fundamentadas.
5.2.7 – Nas modalidades combinadas de prestação de cuidados de saúde, o intervalo entre as terapêuticas instituídas deve obedecer aos tempos considerados clinicamente adequados, de acordo com as orientações e normas emitidas pela Direção-Geral da Saúde, não ultrapassando os 30 dias, exceto por razões clínicas fundamentadas.
5.2.8 – Os institutos de oncologia, por não disporem de urgência aberta, devem garantir um serviço de atendimento permanente não programado, que garanta a observação num prazo máximo de 24 h dos utentes referenciados com o nível de prioridades 3 e 4.
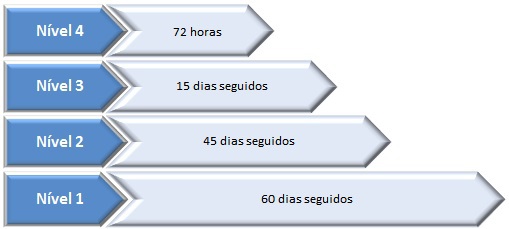
5.3 – Procedimentos hospitalares programados na doença cardíaca: consideram-se três níveis de prioridade, a contar do estabelecimento da indicação cirúrgica formalizada no registo da proposta e aceitação da cirurgia:
5.3.1 – Muito prioritário (nível 3) – 15 dias seguidos – sintomatologia grave (classe CCS ou NYHA III-IV ou equivalente) ou com anatomia coronária de alto risco (estenose significativa do tronco comum ou equivalente), doença de três vasos com estenose significativa próxima da descendente anterior ou disfunção ventricular;
5.3.2 – Prioritário (nível 2) – 45 dias seguidos – nos casos de doença isquémica sintomática (CCS 2 ou NYHA II) e doença de 3 vasos ou do tronco comum ou estenose aórtica grave, quando existir sintomatologia ligeira e moderada (classe CCS 2 ou NYHA II ou equivalente); outra doença estrutural cardíaca sintomática (classe NYHA III ou equivalente), disfunção ventricular ou hipertensão pulmonar significativa;
5.3.3 – Prioridade normal (nível 1) – 90 dias seguidos – sintomatologia ligeira ou ausente (classe NYHA I-II ou equivalente).
6 – Entidades com acordos e contratos com entidades convencionados com o SNS:
6.1 – O TMRG para as consultas, cirurgias e MCDT realizados em entidades do setor social, cooperativo ou privado que forem realizadas ao abrigo de acordos ou contratos de convenção são os que se encontram nestes definidos, assim como nos regulamentos aplicáveis.
7 – Entidades com contratos no âmbito da RNCCI:
7.1 – O TMRG que deve ser cumprido pelas equipas e unidades da RNCCI é definido em regulamentação específica conjunta a definir pelos membros do Governo responsáveis pelas áreas da Saúde e do Trabalho, Solidariedade e Segurança Social.
(1) No âmbito deste texto entende-se por médico assistente todo aquele que observando o doente identificou a necessidade da referenciação para outro nível de cuidados ou outra especialidade. A investigação complementar que o caso necessite não pode atrasar o processo de referenciação, devendo o doente ser encaminhado para o Hospital se houver manifestações típicas de neoplasia, ainda que sem exames complementares. No caso de manifestações sugestivas mas inespecíficas, deverá ser efetuada investigação complementar antes do envio do doente ao Hospital.
ANEXO III
Carta dos Direitos de Acesso aos Cuidados de Saúde pelos Utentes do SNS
I – Direitos dos utentes no acesso aos cuidados de saúde – o utente do SNS tem direito:
1) À prestação de cuidados em tempo considerado clinicamente aceitável para a sua condição de saúde;
2) A escolher o prestador de cuidados de saúde, de entre as opções e as regras disponíveis no SNS;
3) A participar na construção e execução do seu plano de cuidados;
4) Ao registo em sistema de informação do seu pedido de consulta, exame médico ou tratamento e a posterior agendamento da prestação de cuidados de acordo com a prioridade da sua situação;
5) Ao cumprimento dos TMRG definidos por portaria do membro do Governo responsável pela área da saúde para a prestação de cuidados de saúde;
6) A reclamar para a Entidade Reguladora da Saúde caso os TMRG não sejam cumpridos.
II – Direitos dos utentes à informação – o utente do SNS tem direito a:
1) Ser informado em cada momento sobre a sua posição relativa na lista de inscritos para os cuidados de saúde que aguarda;
2) Ser informado, através da afixação em locais de fácil acesso e consulta, pela Internet ou outros meios, sobre os tempos máximos de resposta garantidos a nível nacional e sobre os tempos de resposta garantidos de cada instituição prestadora de cuidados de saúde;
3) Ser informado pela instituição prestadora de cuidados de saúde quando esta não tenha capacidade para dar resposta dentro do TMRG aplicável à sua situação clínica e de que lhe é assegurado serviço alternativo de qualidade comparável e no prazo adequado, através da referenciação para outra entidade do SNS ou para uma entidade do setor convencionado;
4) Conhecer o relatório circunstanciado sobre o acesso aos cuidados de saúde, que todos os estabelecimentos do SNS estão obrigados a publicar e divulgar até 31 de março de cada ano.»
Informação do Portal SNS:

Publicado diploma que define tempos máximos para todas as prestações
Foi publicada, em Diário da República, a Portaria n.º 153/2017, de 4 de maio, que define os tempos máximos de resposta garantidos (TMRG) no Serviço Nacional de Saúde (SNS) para todo o tipo de prestações de saúde sem caráter de urgência e aprova e publica a Carta de Direitos de Acesso aos Cuidados de Saúde pelos utentes do SNS.
De acordo com o diploma, que entra em vigor no próximo mês, as colonoscopias, endoscopias, tomografias computorizadas (TAC) e ressonâncias magnéticas terão de ser realizadas num prazo máximo de três meses a partir do momento da indicação clínica, enquanto as primeiras consultas de especialidade terão um máximo de espera de quatro meses.
Estes tempos são aplicados em exames ou consultas sem caráter de urgência e caso não sejam cumpridos deve haver referenciação do doente para outras unidades do SNS ou para outras entidades com acordos ou convenções.
Para a primeira consulta de especialidade hospitalar, o diploma fixa um tempo máximo de 120 dias seguidos a partir do registo do pedido da consulta efetuado pelo médico assistente da unidade funcional do agrupamento de centros de saúde, através do Sistema Integrado de Gestão do Acesso dos utentes ao Serviço Nacional de Saúde (SIGA SNS), sem prejuízo de TMRG mais curtos, considerados nas situações de maior prioridade que for atribuída pelo médico triador do hospital de destino.
Contudo, até ao fim de 2017, ainda vai vigorar um prazo máximo de 150 dias para estas primeiras consultas.
No caso dos meios complementares de diagnóstico e terapêutica, endoscopias, colonoscopias, TAC e ressonâncias magnéticas, o tempo máximo passa para três meses a partir da indicação clínica.
Para o cateterismo cardíaco, pacemaker cardíaco, exames de medicina nuclear e angiografia diagnóstica, os tempos máximos são definidos em 30 dias.
A portaria define ainda prazos máximos para primeira consulta em situação de doença oncológica suspeita ou confirmada, que vão desde o encaminhamento imediato para urgência hospitalar a um mês.
Quanto aos tratamentos de radioterapia, o limite máximo definido é de 15 dias contados da indicação clínica.
Para as primeiras consultas de cardiologia em situação de doença cardíaca suspeita ou confirmada, define-se que o tempo de diagnóstico completo e de apresentação da proposta terapêutica será de entre 15 a 45 dias após a indicação clínica para os doentes prioritários (nível 2) e de 45 dias seguidos após a indicação clínica para os doentes eletivos (nível 1), incluindo-se nestes tempos a realização dos meios complementares de diagnóstico e terapêutica que sejam necessários para estabelecer o diagnóstico, elaborar a proposta terapêutica e a apresentação à cirurgia ou à intervenção cardiológica.
O diploma define ainda que a generalidade dos procedimentos hospitalares cirúrgicos programados tem um prazo máximo de realização de seis meses (180 dias), após a data da indicação para cirurgia, podendo estes tempos ser encurtados em função do nível de prioridade atribuído à situação clínica do doente.
Para a generalidade dos procedimentos hospitalares cirúrgicos programados, o TMRG é fixado em 180 dias após a data da indicação para cirurgia, podendo estes tempos ser encurtados em função do nível de prioridade atribuído à situação clínica do doente. No entanto, até 31 de dezembro de 2017, vigora o prazo de 270 dias contados da indicação para cirurgia.
As cirurgias na área oncológica não entram naqueles tempos, tendo limites definidos consoante a prioridade do doente e que vão desde as 72 horas até aos dois meses.
Consulte:
Portaria n.º 153/2017 – Diário da República n.º 86/2017, Série I de 2017-05-04
Saúde
Define os Tempos Máximos de Resposta Garantidos (TMRG) no Serviço Nacional de Saúde para todo o tipo de prestações de saúde sem caráter de urgência e aprova e publica a Carta de Direitos de Acesso aos Cuidados de Saúde pelos Utentes do SNS
Tempos Máximos de Resposta Garantidos Publicados em Tempo Real até ao Final de 2016
«SAÚDE
Gabinete do Ministro
Despacho n.º 987/2016
Nos termos do Programa do XXI Governo, o Serviço Nacional de Saúde só poderá responder de forma adequada se a circulação do utente, nos diversos níveis do sistema, se tornar transparente e facilitadora e se a sua administração for simplificada e modernizada.
Nos termos da Lei n.º 15/2014 de 21 de março que consolida a legislação em matéria de direitos e deveres do utente dos serviços de saúde, o membro do Governo responsável pela área da saúde estabelece, por portaria, os tempos máximos de resposta garantidos para todo o tipo de prestações sem carácter de urgência, nomeadamente ambulatório dos centros de saúde, cuidados domiciliários, consultas externas hospitalares, meios complementares de diagnóstico e terapêutica e cirurgia programada.
Nesse contexto, cada estabelecimento do SNS fixa anualmente, dentro dos limites máximos estabelecidos a nível nacional, os seus tempos de resposta garantidos por tipo de prestação e por patologia ou grupo de patologias, os quais devem constar dos respetivos plano de atividades e contrato-programa.
De forma a garantir o direito do utente à informação, os estabelecimentos do SNS e do sector convencionado são obrigados a afixar em locais de fácil acesso e consulta pelo utente a informação atualizada relativa aos tempos máximos de resposta garantidos por patologia ou grupos de patologias, para os diversos tipos de prestações e manter disponível no seu sítio da Internet informação atualizada sobre os tempos máximos de resposta garantidos nas diversas modalidades de prestação de cuidados.
A Portaria n.º 87/2015 de 23 de março definiu os tempos máximos de resposta garantidos para todo o tipo de prestações de saúde sem carácter de urgência e publicou a Carta de Direitos de Acesso, e, por razões de transparência e adequação de cuidados, importa igualmente fazer divulgar os tempos de espera nos serviços de urgência.
Assim, determino:
1 — A Administração Central do Sistema de Saúde, I. P. (ACSS), em colaboração com a SPMS — Serviços Partilhados do Ministério da Saúde, EPE (SPMS), efetuará as diligências necessárias para assegurar a disponibilização pública, de informação completa e atualizada sobre o cumprimento dos tempos máximos de resposta garantidos (TMRG) nos estabelecimentos hospitalares do Serviço Nacional de Saúde (SNS), até ao final do ano de 2016;
2 — A ACSS, em colaboração com a SPMS, coordenará o processo de divulgação pública da informação referida no número anterior, nos aspetos normativos, definindo e controlando os procedimentos, de forma a garantir que a informação referente a cada unidade de saúde é disponibilizada de forma atempada e coerente;
3 — A SPMS assegura o processo de divulgação pública da informação referida, nos aspetos técnicos e funcionais;
4 — Cada estabelecimento hospitalar criará as condições administrativas, técnicas e processuais para que sejam cumpridas estas determinações e as que daqui decorrerem, de forma a disponibilizar a informação de acordo com as regras definidas;
5 — Todos os intervenientes no processo de divulgação devem assegurar que a informação fornecida ao público é a mesma que os estabelecimentos e os organismos centrais utilizam, de forma a promover uma política e uma cultura de transparência e a reforçar a confiança dos cidadãos no SNS;
6 — Todos os intervenientes devem disponibilizar igualmente informação sobre os tempos de resposta nos diversos serviços de urgência de cada estabelecimento do SNS, de acordo com os critérios da triagem de Manchester;
7 — A ACSS, em coordenação com a SPMS, efetuará as diligências necessárias para que a 1 fevereiro de 2016, na maioria dos estabelecimentos hospitalares, e a 1 março de 2016, nos restantes, estejam criadas condições que permitam:
a) Em tempo real e de forma centralizada, recolher a informação sobre os tempos de resposta em cada um dos serviços de urgência de cada estabelecimento do SNS;
b) Garantir a disponibilização pública desta informação, em sítio da Internet central do Ministério da Saúde;
c) Assegurar a divulgação desta informação através na Aplicação TE. M.S (TEmpos Médios em Saúde), disponibilizada gratuitamente pela SPMS para plataformas móveis Android, IOS e Windows;
d) Aceder nos sítios da Internet de cada unidade de saúde hospitalar a informação acerca dos respetivos serviços de urgência.
15 de janeiro de 2015. — O Ministro da Saúde, Adalberto Campos Fernandes.»
- DESPACHO N.º 987/2016 – DIÁRIO DA REPÚBLICA N.º 13/2016, SÉRIE II DE 2016-01-20
Estabelece disposições sobre a disponibilização pública de informação completa e atualizada sobre o cumprimento dos tempos máximos de resposta garantidos (TMRG), incluindo os tempos de resposta dos serviços de urgência, nos estabelecimentos hospitalares do Serviço Nacional de Saúde (SNS)
Informação do Portal da Saúde:
Tempos máximos de resposta garantidos (TMRG)
Por razões de transparência, Ministério determina disponibilização pública de tempos de espera nos serviços de urgência.
Foi publicado ontem, dia 20 de janeiro, o Despacho n.º 987/2016 que estabelece disposições sobre a disponibilização pública de informação completa e atualizada sobre o cumprimento dos tempos máximos de resposta garantidos (TMRG), incluindo os tempos de resposta dos serviços de urgência, nos estabelecimentos hospitalares do Serviço Nacional de Saúde (SNS).
De acordo com o diploma, assinado pelo Ministro da Saúde, Adalberto Campos Fernandes, no dia 15 de janeiro de 2016, por razões de transparência e adequação de cuidados, importa fazer divulgar os tempos de espera nos serviços de urgência, pelo que no mesmo se determina que:
- A Administração Central do Sistema de Saúde (ACSS), em colaboração com a SPMS – Serviços Partilhados do Ministério da Saúde SPMS), efetuará as diligências necessárias para assegurar a disponibilização pública de informação completa e atualizada sobre o cumprimento dos tempos máximos de resposta garantidos nos estabelecimentos hospitalares do SNS, até ao final do ano de 2016;
- A ACSS, em colaboração com a SPMS, coordenará o processo de divulgação pública da informação acima referida, nos aspetos normativos, definindo e controlando os procedimentos, de forma a garantir que a informação referente a cada unidade de saúde seja disponibilizada de forma atempada e coerente;
- A SPMS assegura o processo de divulgação pública da informação referida, nos aspetos técnicos e funcionais;
- Cada estabelecimento hospitalar criará as condições administrativas, técnicas e processuais para que sejam cumpridas estas determinações e as que daqui decorrerem, de forma a disponibilizar a informação de acordo com as regras definidas;
- Todos os intervenientes no processo de divulgação devem assegurar que a informação fornecida ao público é a mesma que os estabelecimentos e os organismos centrais utilizam, de forma a promover uma política e uma cultura de transparência e a reforçar a confiança dos cidadãos no SNS;
- Todos os intervenientes devem disponibilizar igualmente informação sobre os tempos de resposta nos diversos serviços de urgência de cada estabelecimento do SNS, de acordo com os critérios da triagem de Manchester;
- A ACSS, em coordenação com a SPMS, efetuará as diligências necessárias para que a 1 de fevereiro de 2016, na maioria dos estabelecimentos hospitalares, e a 1 março de 2016, nos restantes, estejam criadas condições que permitam:
- Em tempo real e de forma centralizada, recolher a informação sobre os tempos de resposta em cada um dos serviços de urgência de cada estabelecimento do SNS;
- Garantir a disponibilização pública desta informação, em sítio da Internet central do Ministério da Saúde;
- Assegurar a divulgação desta informação através na aplicação TE.M.S (Tempos de Espera Médios na Saúde), disponibilizada gratuitamente pela SPMS para plataformas móveis Android, IOS e Windows;
- Aceder nos sítios da Internet de cada unidade de saúde hospitalar a informação acerca dos respetivos serviços de urgência.
Para saber mais, consulte:
- Despacho n.º 987/2016 – Diário da República n.º 13/2016, Série II de 2016-01-20
Saúde – Gabinete do Ministro
Estabelece disposições sobre a disponibilização pública de informação completa e atualizada sobre o cumprimento dos tempos máximos de resposta garantidos (TMRG), incluindo os tempos de resposta dos serviços de urgência, nos estabelecimentos hospitalares do Serviço Nacional de Saúde (SNS)
- Portal da Saúde > Informações Úteis > Direitos e Deveres do Utente > Tempos máximos de resposta garantidos (TMRG)
- SPMS – Tempos de Espera Médios na Saúde
Informação da ACSS:
| Hospitais vão divulgar tempos de espera nas urgências |
| As unidades hospitalares vão disponibilizar, a partir de 1 de fevereiro, os tempos de espera nas urgências, tal como ficou definido em despacho publicado na quarta-feira, 20 de janeiro, pelo Gabinete do Ministro da Saúde Adalberto Campos Fernandes. |
|
De acordo com o publicado, cabe à Administração Central do Sistema de Saúde, I.P. (ACSS), em coordenação com a SPMS – Serviços Partilhados do Ministério da Saúde, EPE, criar durante o mês de fevereiro, todas as condições para a disponibilização pública dessa informação. A legislação determina ainda que é da responsabilidade da ACSS e da SPMS “garantir que a informação referente a cada unidade de saúde é disponibilizada de forma atempada e coerente”. A informação relativa aos tempos de espera nas urgências, definida de acordo com as prioridades de triagem, deverá constar no sítio da Internet do Ministério da Saúde, das unidades hospitalares, bem como na aplicação “Tempos Médios em Saúde”, disponibilizada gratuitamente para o efeito e acessível nas plataformas móveis. |
| 2016-01-22 |
Veja as Publicações relacionadas:
Consulta Online de Tempos de Espera nos Serviços de Urgência – ARS Alentejo
Direitos e Deveres do Utente – Lei de Consolidação – Lei n.º 15/2014
Perguntas frequentes sobre Tempos Máximos de Resposta Garantidos – ERS
Estudo Sobre o Desempenho das Unidades Locais de Saúde – ERS
Perguntas frequentes sobre Tempos Máximos de Resposta Garantidos – ERS
«A ERS considera oportuno disponibilizar informação, em formato de perguntas e respostas frequentes, sobre os Tempos Máximos de Resposta Garantidos (TMRG).»
Consulte as perguntas e respostas frequentes.